Если не делать прививки, то мы должны быть готовыми к тому, что:
- при заражении туберкулезом в 38% случаев ребенок умрет;
- при заражении дифтерией у взрослых в 20% случаев наступит летальный исход, а у детей в – 10% случаев;
- вероятность смерти в случае заражения столбняком – 17-25% (при современных методах лечения), а среди новорожденных летальность достигает 95%;
- в случае заболевания коклюшем в одном из десяти случаев ребенок получит осложнения в виде воспаления легких, в двадцати случаях из тысячи – судороги, в четырёх случаях из тысячи – поражение головного мозга (энцефалопатию);
- вероятность получить осложнения в случае заболеванием кори составляет 30%. Это – слепота, энцефалит, диарея, тяжёлые инфекции дыхательных путей. В одном случае из тысячи ребенок получает осложнение в виде энцефалита;
- в России в 16,9 на 100 000 случаев ребенок в возрасте 0-5 лет может заболеть Хиб-менингитом (гемофильная инфекция), а летальность при этом заболевании составляет 15-20%;
- наиболее опасное осложнение при заболевании краснухой – краснушный (наподобие коревого) энцефалит (воспаление мозга) – возникает в одном из пяти тысяч случаев;
- в 90% случаев при заболевании краснухой во время беременности вирус будет передан будущему ребенку, и он получит синдром врожденной краснухи на всю оставшуюся жизнь;
- в 15% случаев при заболевании краснухой во время беременности существует угроза выкидыша и рождения мертвого ребенка;
- риск заразиться гепатитом В на протяжении жизни для каждого из нас составляет 20-60%;
- вероятность полного выздоровления от хронического гепатита В очень невысока — около 10%;
- хронический гепатит В развивается у 80-90% детей, инфицированных в течение первого года жизни, и у 30-50% детей, инфицированных в возрасте до шести лет;
- в одном из 200 случаев инфицирования полиомиелитом развивается необратимый паралич (обычно ног). 5-10% из числа таких парализованных людей умирают из-за наступающего паралича дыхательных мышц;
- у 20-30% заболевших эпидемическим паротитом (свинкой) мальчиков-подростков и взрослых мужчин воспаляются яички (орхит), у девушек и женщин в 5% случаев вирус эпидемического паротита поражает яичники (оофорит). в 50% случаев как мужское, так и женское бесплодие обусловлено перенесенным в детстве паротитом;
- в 4% случаев заболевания паротитом ребенок получит осложнение в виде панкреатита;
- вирус эпидемического паротита может вызвать воспаление оболочек головного мозга (менингит) у 1 из 200-5000 заболевших, очень редко в процесс вовлекается ткань головного мозга, и тогда развивается паротитный энцефалит (воспаление оболочек и вещества головного мозга);
- приобретенная нейросенсорная глухота, вызванная паротитом, является одной из основных причин глухоты в детстве, которая проявляется у 5 на 100 000 больных паротитом;
- осложнения ветряной оспы возникают с частотой 5-6% и служат поводом для госпитализации. 30% осложнений – это неврологические заболевания, 20% – пневмонии и бронхиты, 45% – местные осложнения, сопровождающиеся образованием рубцов на коже;
- смертность от ветряной оспы – 1 на 60 000 случаев;
- у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес;
- около 8 на 100 тыс. детей в возрасте до 5 лет при инфицировании пневмококком получат осложнение в виде пневмококкового менингита. Около 83% случаев пневмококкового менингита наблюдаются среди детей в возрасте младше 2-х лет;
- от 8,7% до 52% случаев пневмонии, возникшей от заражения пневмококком, наблюдается среди младенцев в возрасте младше 6 месяцев.
Не отказывайтесь от прививок!
Число жизней, спасенных с помощью вакцинопрофилактики исчисляется миллионами.
С 17 апреля по 28 апреля 2023 года специалистами ФБУЗ «Центр гигиены и эпидемиологии в Костромской области» организовано консультирование граждан по вакцинопрофилактике (в рамках Европейской недели иммунизации – 26 апреля-2 мая).
Специалисты-эпидемиологи дадут рекомендации по вакцинации против кори, краснухи и эпидемического паротита; вопросы по вакцинации против полиомиелита; консультирование по вакцинации против пневмококковой и гемофильной инфекции, туберкулеза, вакцинация против дифтерии, коклюша и столбняка и другим вопросам вакцинации.
Получить консультацию по всем возникающим вопросам Вы сможете в будние дни с 09 ч. 00 мин. до 16 ч. 00 мин. по телефонам:
Г. Кострома +7 (4942) 47-09-31, +7(4942) 31-68-75, +7(4942) 47-33-26
г. Мантурово +7 (49446) 31-831
г. Буй +7 (49435) 44-539
Что такое гепатит С?
Гепатит – воспаление печени, крупного органа, находящегося в правом подреберье. Есть
много факторов, которые могут вызвать гепатит, например, употребление алкоголя, прием
некоторых лекарственных препаратов или инфицирование некоторыми вирусами.
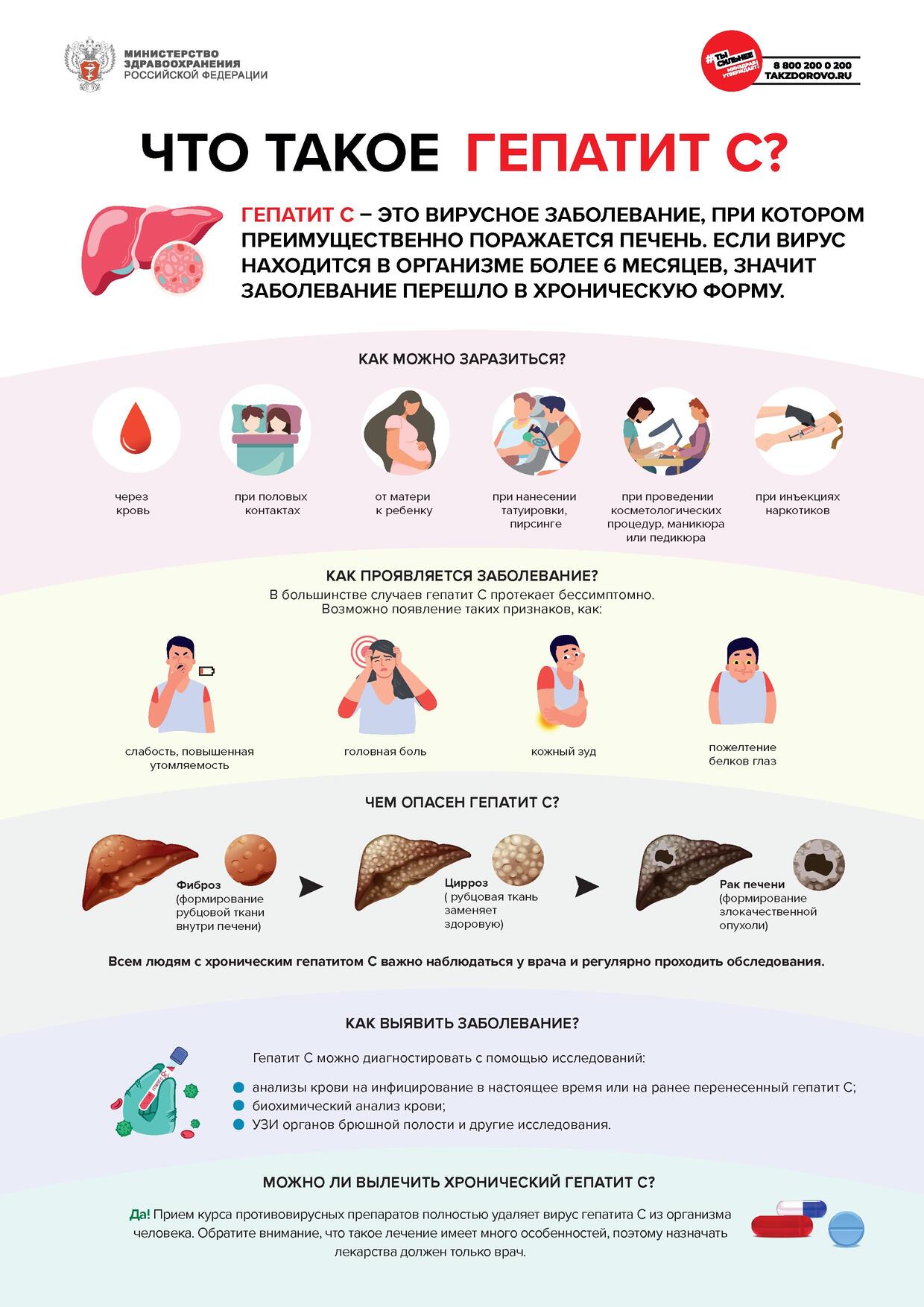
Гепатит С – это заболевание, которое вызывается вирусом гепатита С. При этом заболевании
поражается преимущественно печень, однако могут повреждаться и другие важные органы,
например, почки или щитовидная железа. Если после инфицирования вирусом гепатита С организм
человека не смог самостоятельно или в ходе лечения с ним справиться, и вирус продолжает
размножаться более 6 месяцев, значит заболевание перешло в хроническую форму. Хронический
гепатит С возникает достаточно часто, в среднем у 3 из 4 человек, инфицированных гепатитом С.
У каждого четвертого заболевание проходит самостоятельно и зачастую человек узнает об этом
случайно спустя много лет.
Что важно знать о вирусе гепатита С?
Вирус – это мельчайшая частица, увидеть которую можно только с помощью электронного
микроскопа. Вирусы могут размножаться только в живых клетках. Вне живого организма вирусы
как правило быстро погибают.
Вирус гепатита С представляет собой участок генетического материала (рибонуклеиновую
кислоту, или РНК), окруженный белковой оболочкой и дополнительной внешней оболочкой.
В результате размножения вируса в клетках печени человека (гепатоцитах) нарушается их функция
и они могут погибнуть, а вышедшие из них вирусы продолжают поражать все новые и новые клетки.
Вирус принято обозначать латинскими буквами HСV, что означает Hepatitis С Virus – вирус
гепатита С.
Как можно заразиться вирусом гепатита С?
Вирус гепатита С находится в большом количестве в крови и других биологических
жидкостях инфицированного человека. Заражение чаще всего происходит, когда кровь
инфицированного человека попадает в кровь или на поврежденную кожу (слизистые оболочки)
другого человека.
Наиболее высокий риск инфицирования вирусом гепатита С у людей, употребляющих
инъекционные наркотики. Инфицирование возможно при проведении медицинских манипуляций,
нанесении татуировок, пирсинге, проведении косметологических процедур, маникюра или
педикюра, если при этом используются нестерильные иглы или другие инструменты.
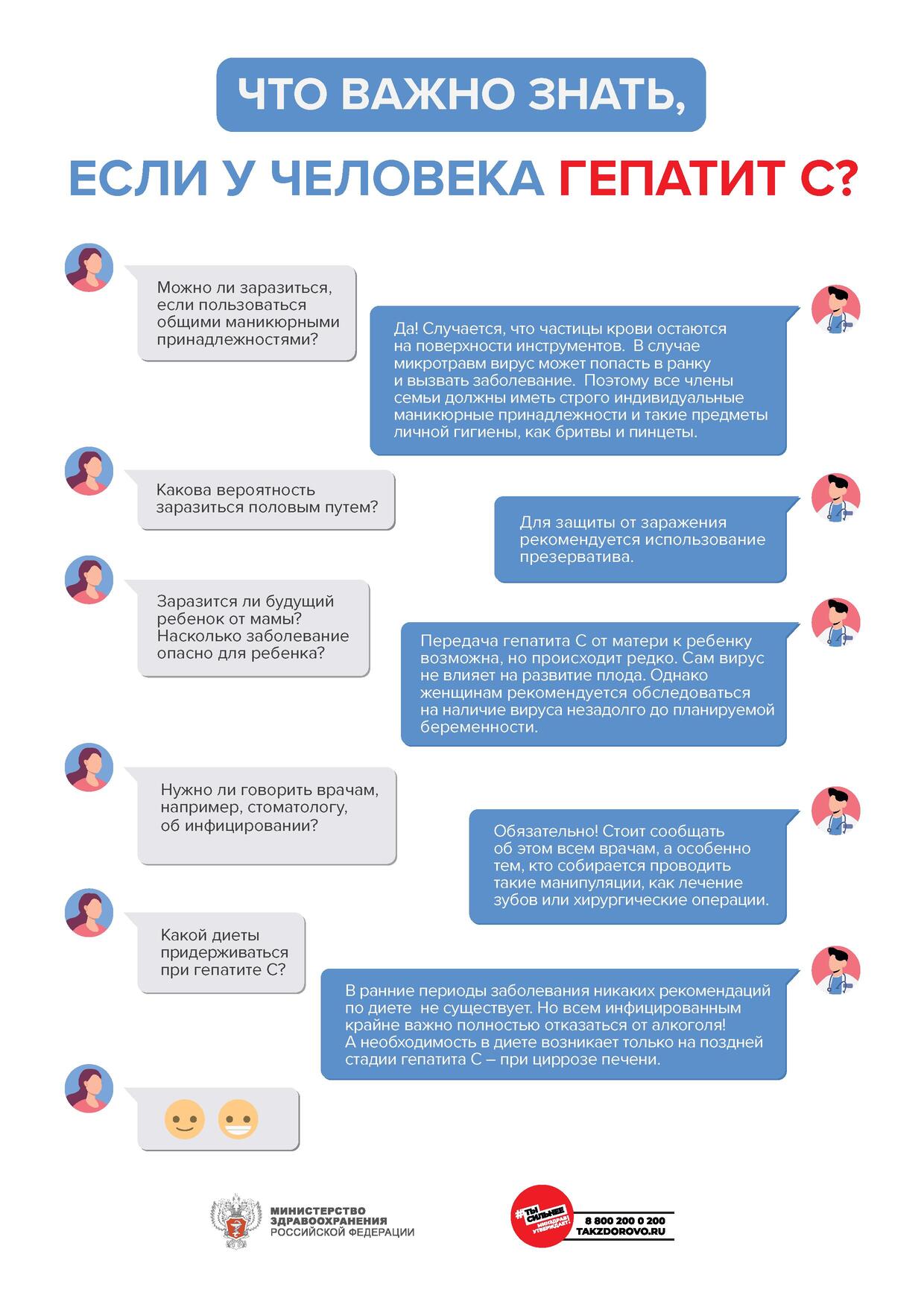
В домашних условиях заразиться можно при совместном использовании с другими членами
семьи общих бритв (с лезвиями), маникюрных (педикюрных) принадлежностей. Частицы крови
могут оставаться на поверхности инструментов, и в случае микротравм вирус может попасть в ранку
и вызвать заболевание.
Вирус гепатита С редко, но может передаваться половым путем и от инфицированной матери
ребенку во время беременности или родов.
Что делать для профилактики заражения и как не заразить других?
1) За проведением косметологических процедур, в том числе нанесением татуировок,
пирсинга обращаться в организации, имеющие необходимые разрешения на оказание
соответствующих услуг, специалисты которых прошли обучение безопасным правилам работы
и используют стерильные инструменты (одноразовые или многоразовые).
2) В домашних условиях пользоваться только собственными бритвами, маникюрными
(педикюрными) принадлежностями, зубными щетками, полотенцами и другими средствами
гигиены и не допускать их использования другими членами семьи.
3) Для профилактики полового пути передачи использовать барьерные средства защиты
(презервативы).
4) Перед планированием беременности семейной паре рекомендуется пройти обследование
в том числе на вирус гепатита С.
Как проявляется заболевание?
В большинстве случаев гепатит С протекает скрыто. Инфицированный человек чувствует
себя на протяжении длительного времени хорошо и как правило не может назвать период, когда
его самочувствие ухудшалось (что могло бы свидетельствовать о начале заболевания). На ранних
стадиях заболевания у некоторых людей отмечаются неспецифические симптомы (слабость,
повышенная утомляемость, головные боли), в крайне редких случаях может возникнуть,
потемнение цвета мочи, обесцвечивание кала, пожелтение склер («белков глаз»), пожелтение кожи
и кожный зуд. Если хронический гепатит С остается не выявленным на протяжении многих лет,
и заболевание доходит до стадии цирроза печени, то возникают более серьезные симптомы,
связанные с нарушением функций печени: снижение массы тела, накопление свободной жидкости
в брюшной полости (асцит), кровотечение из вен пищевода, нарушения функции мозга
(энцефалопатия).
Чем опасен гепатит С?
При длительном течении заболевания (не протяжении многих лет) у инфицированного
человека происходит замещение нормальной ткани печени соединительной тканью (фиброз
печени). Это своего рода рубцовые изменения в результате хронического воспаления. Конечной
стадией фиброза является цирроз печени, при котором нарушается структура ткани печени, а при
тяжелом (декомпенсированном) циррозе страдает уже функция органа. У некоторых пациентов
на фоне цирроза печени может возникнуть злокачественное новообразование (гепатоцеллюлярная
карцинома), поэтому всем людям с хроническим гепатитом С важно наблюдаться у врача
и регулярно проходить необходимые обследования.
У некоторых пациентов возникают внепеченочные проявления хронического гепатита С
в виде заболеваний почек, кожи, щитовидной железы, нарушений в системе крови.
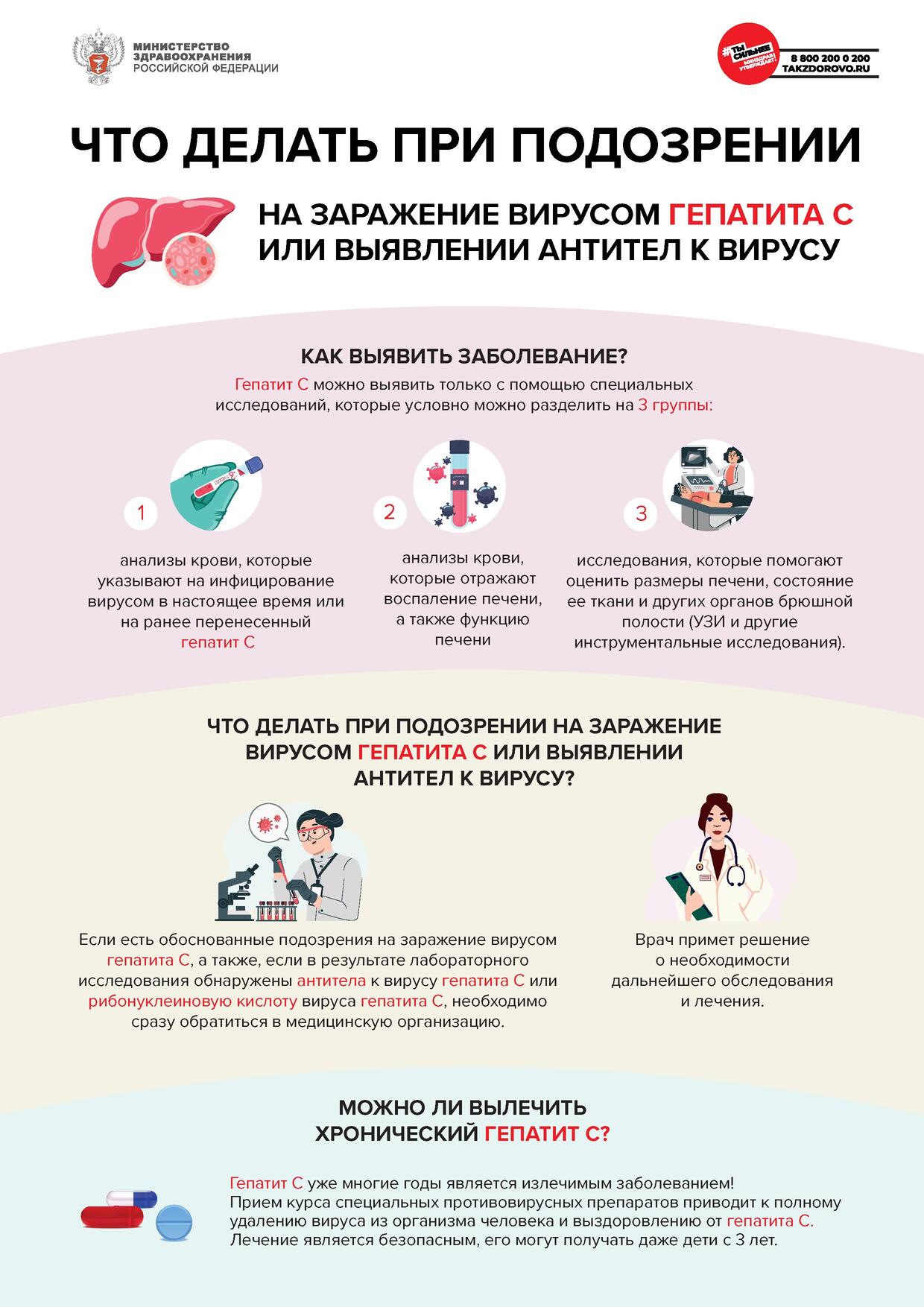
Как выявить заболевание?
Гепатит С можно выявить только с помощью комплекса специальных исследований, которые
условно можно разделить на 3 группы:
1) анализы крови, которые указывают на инфицирование вирусом в настоящее время
или на ранее перенесенный гепатит С;
2) анализы крови, которые отражают воспаление печени, а также функцию печени;
3) исследования, которые помогают оценить размеры печени, состояние ее ткани и других
органов брюшной полости (УЗИ и другие инструментальные исследования).
Основное значение принадлежит первой группе. Это в первую очередь тесты на антитела,
которые вырабатываются в организме в ответ на появление вируса. Для обозначения антител чаще
используется приставка anti-. Полностью это выглядит так: anti-HCV. Антитела бывают двух
классов – IgG и IgM (Ig – immunoglobulin – иммуноглобулин – это латинское название антител).
Основным классом антител являются аnti-HCV IgG, которые вырабатываются как при остром,
так и при хроническом гепатите С. Анализ на аnti-HCV IgG (иногда указывают только аnti-HCV)
проводится всем пациентам, когда хотят проверить, есть ли у них гепатит С. Эти антитела также
встречаются у тех, кто ранее переболел гепатитом С и выздоровел самостоятельно или у тех,
кто вылечился в результате приема специальных противовирусных препаратов. Поэтому, если
у человека положительный результат анализа на аnti-HCV, то этого недостаточно, чтобы установить
диагноз гепатита С. Необходимо комплексное обследование, которое должно обязательно включать
анализ крови на РНК вируса гепатита С или core-антиген вируса гепатита С. Существуют
качественный и количественный анализы на РНК вируса гепатита С. Положительный качественный
анализ указывает на наличие вируса в организме человека и используется для подтверждения
заболевания. Количественный анализ позволяет определить концентрации вируса в крови
и проводится некоторым пациентам перед назначением противовирусной терапии.
Что делать при подозрении на заражение вирусом гепатита С или выявлении антител
к вирусу?
Если есть обоснованные подозрения на заражение вирусом гепатита С, а также, если
в результате лабораторного исследования обнаружены антитела к вирусу гепатита С или РНК
вируса гепатита С, необходимо сразу обратиться в медицинскую организацию. Врач примет
решение о необходимости дальнейшего обследования и лечения.
Можно ли вылечить хронический гепатит С?
Гепатит С уже многие годы является излечимым заболеванием! Прием курса специальных
противовирусных препаратов приводит к полному удалению (элиминации) вируса из организма
человека и выздоровлению от гепатита С. Большинству пациентов в нестоящее время может быть
назначен прием таблетированных препаратов в течение 2-3 месяцев. Но важно помнить, что лечение
гепатита С имеет много особенностей, поэтому назначать препараты должен только врач. Человек,
который вылечился от гепатита С, больше не может заразить других людей.
Что ещё важно знать, если человек инфицирован вирусом гепатита С?
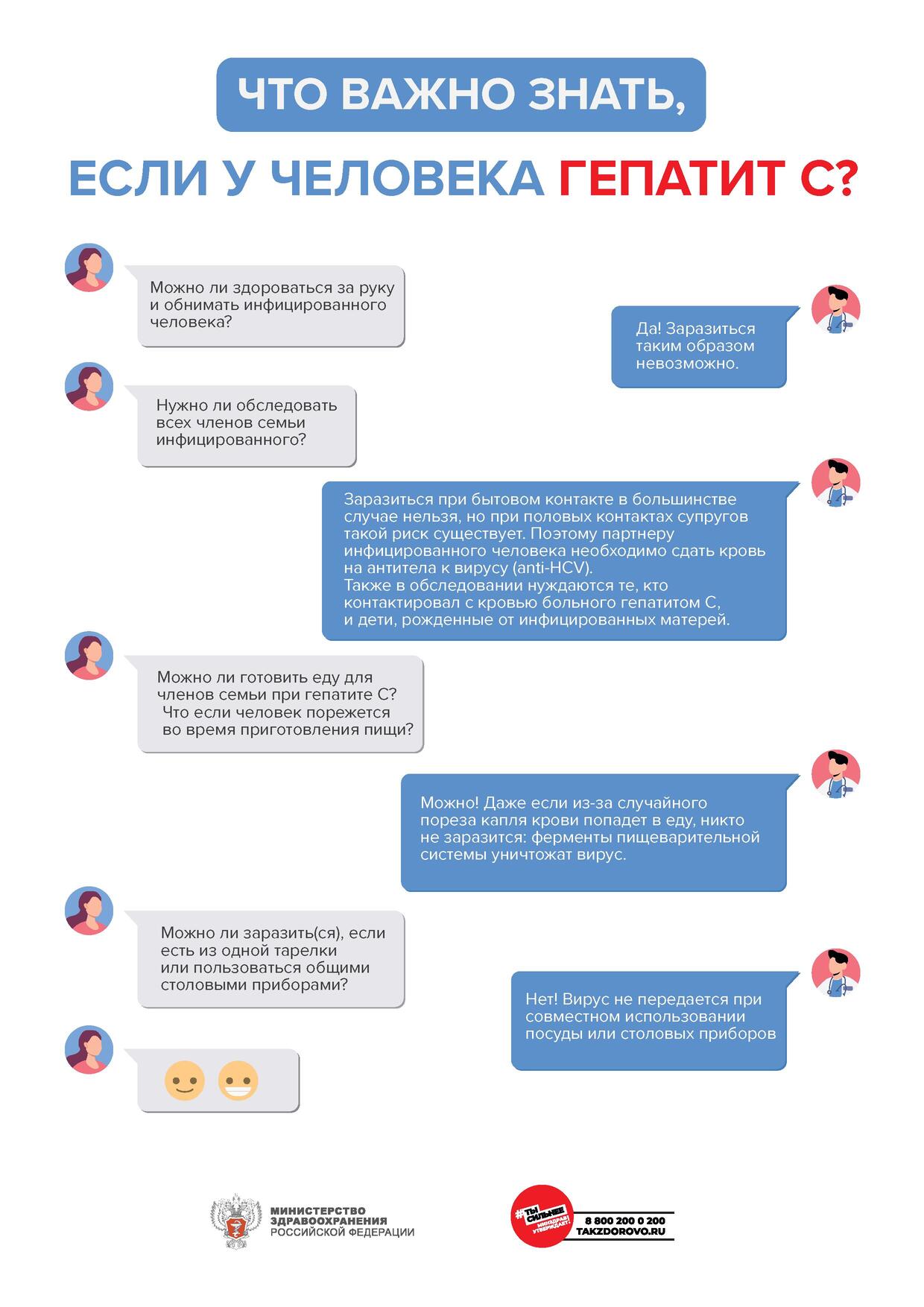
- Вирус гепатита С не передается при рукопожатиях, объятиях, совместном
использовании посуды и столовых приборов, общего постельного белья, поцелуях (при отсутствии
повреждений кожи и слизистых оболочек) - Если у кого-либо из членов семьи и/или совместно проживающих людей обнаружены
антитела к вирусу гепатита С (аnti-HCV) или РНК вируса гепатита С, всем остальным людям,
у которых был риск инфицирования, необходимо сдать анализ крови на антитела к вирусу
(anti-HCV) и РНК вируса гепатита С непосредственно после обнаружения инфицирования и далее
однократно через 30 календарных дней, в дальнейшем – не реже 1 раза в год или через 6 месяцев
после разобщения или выздоровления больного вирусным гепатитом С. - Анализ крови на РНК вируса гепатита С необходимо проводить всем детям в возрасте
4-6 месяцев, рожденным от инфицированных вирусом гепатита С матерей. - При условии стабильных моногамных отношений в семье риск заражения вирусом
гепатита С невысок. Но для полного исключения инфицирования рекомендуется использование
презервативов. - Передача вируса гепатита С от матери к ребенку возможна, но происходит нечасто.
Вирус гепатита С не влияет на развитие плода. Инфицирование вирусом гепатита С не влияет
на способ родоразрешения (возможны как естественные, так и искусственные роды). Кормление
грудью при гепатите С разрешается. - Необходимо сообщать об инфицировании вирусом гепатита С всем врачам, к которым
обращаетесь для обследования и лечения. - Всем, инфицированным вирусом гепатита С людям, необходимо полностью
исключить алкоголь, так как его употребление способствует более быстрому повреждению печени. - При хроническом гепатите С и нормальной функции печени особых рекомендаций по
питанию нет. Специальная диета необходима только на поздней стадии гепатита С, при выявлении
цирроза печени. - Ограничений по занятию спортом при гепатите С нет, но важно помнить, что при
контактных видах спорта, связанных с получением травм (бокс, борьба и другие), возможно
попадание крови на слизистые оболочки или поверженную кожу другого человека, что может
привести к заражению.
К инфекциям, передающимся иксодовыми клещами, относятся клещевой вирусный энцефалит (КВЭ), Крымская геморрагическая лихорадка (КГЛ), иксодовые клещевые боррелиозы (ИКБ), туляремия, клещевые риккетсиозы ( КР), в частности, североазиатский клещевой риккетсиоз (сибирский клещевой тиф) и другие риккетсиозы группы клещевой пятнистой лихорадки (КПЛ), гранулоцитарный анаплазмоз человека (ГАЧ), моноцитарный эрлихиоз человека (МЭЧ), лихорадка Ку и другие инфекции.
Природные очаги КВЭ, ИКБ, КР, МЭЧ и ГАЧ находятся в умеренной климатической зоне от Европейской части до Дальнего Востока Российской Федерации. Наиболее активные очаги связаны с зоной широколиственных, смешанно-широколиственных, южно- и средне-таежных лесов, а также лесостепей. Природные очаги КР расположены преимущественно в лесостепных, равнинно-степных и горно-степных ландшафтах.
Вся территория Костромской области является эндемичной по клещевому вирусному энцефалиту и клещевому боррелиозу.
Клещи – мелкие паукообразные (не путать с насекомыми), с телом кирпично-красного цвета, темно-коричневым щитком на спинке и удлиненным хоботком. Общая длина тела самки составляет 2,5-4 мм, самцы мельче самок и не превышают 2,5 мм. Присосавшиеся клещи увеличиваются в размерах по мере кровососания до мелкой горошины, приобретая розовый, а в последующем серый цвет.
Клещевой вирусный энцефалит (КВЭ) является природно-очаговой острой вирусной инфекционной болезнью с трансмиссивным механизмом передачи возбудителя. Характеризуется преимущественным поражением центральной нервной системы, отличается полиморфизмом клинических проявлений и тяжестью течения. Последствия заболевания разнообразны – от полного выздоровления до нарушений здоровья, приводящих к инвалидности и смерти.
Болезнь начинается остро, сопровождается ознобом, сильной головной болью, резким подъемом температуры тела до 38-39 градусов, тошнотой, рвотой. Беспокоят мышечные боли, которые наиболее часто локализуются в области шеи и плеч, грудного и поясничного отдела спины, конечностей. Внешний вид больного характерен – лицо гиперемировано, гиперемия нередко распространяется на туловище.
Заражение КВЭ происходит с апреля по октябрь с весенне-летним пиком во время наибольшей активности перезимовавших клещей.
Возбудитель болезни (арбовирус) передается человеку в первые минуты присасывания зараженного вирусом клеща вместе со слюной клеща:
– при посещении эндемичных по КВЭ территорий в лесах, лесопарках, на индивидуальных садово-огородных участках, дачах;
– при заносе клещей животными (собаками, кошками) или людьми – на одежде, с цветами, ветками и т. д. (заражение людей, не посещающих лес);
– при употреблении в пищу сырого молока коз (чаще всего), овец, коров, у которых в период массового нападения клещей вирус может находиться в молоке. Поэтому в неблагополучных территориях по клещевому энцефалиту необходимо употреблять этот продукт только после кипячения. Следует подчеркнуть, что заразным является не только сырое молоко, но и продукты, приготовленные из него: творог, сметана и т.д.
– при попадании в кожу вируса при раздавливании клеща или расчесывании места укуса.
Болезнь Лайма (или клещевой боррелиоз, Лайм-боррелиоз) — инфекционное преимущественно трансмиссивное заболевание, обладающее большим полиморфизмом клинических проявлений.
Болезнь Лайма — самая распространённая болезнь, передаваемая клещами в Костромской области. Ранние проявления болезни могут включать жар, головные боли, усталость и характерную кожную сыпь, называемую мигрирующая эритема. В некоторых случаях, в присутствии генетической предрасположенности, в патологический процесс вовлекаются ткани суставов, сердце, а также нервная система, глаза. В большинстве случаев симптомы могут быть купированы антибиотиками, в особенности если диагноз и лечение проводятся на ранних стадиях развития болезни. Неадекватная терапия может привести к развитию «поздней стадии» или хронической болезни Лайма, когда болезнь становится трудноизлечимой, становясь причиной инвалидности, или может привести к смерти.
Профилактика клещевого боррелиоза (болезни Лайма).
Пассивной специфической профилактики клещевого боррелиоза (вакцинации) не существует. Проводится экстренная профилактика: по своей сути, экстренная антибиотикопрофилактика боррелиоза — это назначение антибиотиков в инкубационном периоде, в то время, когда количество боррелий еще относительно невелико, что позволяет применять препараты в дозах и курсами значительно меньшими, чем при уже развившихся клинических проявлениях.
Экстренная профилактика боррелиоза осуществляется строго индивидуально в случаях, когда точно установлено, что присосавшийся клещ был инфицирован боррелиями.
Что делать если укусил клещ.
Клеща нужно как можно быстрее удалить, так как, чем дольше клещ питается кровью, тем больше вероятность передачи возбудителя.
Для удаления клеща следует обратиться в лечебное учреждение (травмпункт) по месту жительства, где будет оказана медицинская помощь и последующее направление удаленного клеща на исследование в лабораторию.
Если нет возможности срочно обратиться в лечебно-профилактическое учреждение, то при самостоятельном удалении клеща необходимо соблюдать следующие рекомендации:
– захватить клеща пинцетом или обернутыми чистой марлей пальцами, при этом руки должны быть в перчатках, как можно ближе к его ротовому аппарату и держа строго перпендикулярно поверхности укуса повернуть тело клеща вокруг оси, извлечь его из кожных покровов,
– место укуса продезинфицировать любым пригодным для этих целей средством (70% спирт, 5% йод, одеколон),
– после извлечения клеща необходимо тщательно вымыть руки с мылом,
В каких местах выше риск столкнуться с клещами?
Большинство природных мест обитания клещей находятся в лесных массивах, лугах и пастбищах. Клещи любят умеренно влажные места, поэтому их численность в таких местах наиболее велика.
Опасности заражения подвергаются и городские жители, посещающие парки, скверы, кладбища, жилые районы, расположенные в городской черте.
Как распознать энцефалитного клеща.
По внешнему виду клеща никак нельзя определить, инфицирован ли он. Определить заражен клещ или нет можно только путем его исследования в условиях лаборатории. Вирус может быть обнаружен и у самок клеща, и у самцов, и у нимф, и даже у личинок. Клещ приобретает вирус энцефалита в процессе своей жизнедеятельности на инфицированном животном.
Как защититься от укуса клеща?
Клещи не взбираются на растения на большую высоту (не более 1.5 м) и не падают с высоких деревьев, они цепляются к одежде чаше в области ног и способны ползти только вверх. Поэтому необходимо соблюдать неспецифические и специфические меры профилактики:
В сезон активности клещей для прогулок предпочтительны территории с сухими сосновыми лесами, с песчаной почвой, отсутствием высокой травы и кустарника. Необходимо соблюдение правил поведения на опасной в отношении клещей территории (проводить само- и взаимоосмотры каждые 15 – 30 минут для обнаружения клещей; не садиться и не ложиться на траву; стоянки и ночевки в лесу устраивать на участках, лишенных травяной растительности, или в сухих сосновых лесах на песчаных почвах; после возвращения из леса или перед ночевкой снять одежду, тщательно осмотреть тело и одежду; не заносить в помещение свежесорванные растения, на которых могут быть клещи, верхнюю одежду и другие предметы, на которых могут оказаться клещи; осматривать собак и других животных для обнаружения и удаления с них прицепившихся и присосавшихся клещей).
При посещении лесных зон рекомендуется ношение специальной одежды (при отсутствии специальной одежды одеваться таким образом, чтобы облегчить быстрый осмотр для обнаружения клещей: носить однотонную светлую одежду; брюки заправлять в сапоги, гольфы или носки с плотной резинкой, верхнюю часть одежды – в брюки; манжеты рукавов должны плотно прилегать к руке; ворот рубашки и брюки должны иметь плотную застежку, под которую не может проползти клещ; на голову надевать капюшон, пришитый к рубашке, куртке, или заправлять волосы под косынку, шапку).
Применение специальных средств индивидуальной защиты от клещей является неспецифической профилактикой КВЭ и других инфекций передающихся при укусе клещей: акарицидных (убивающих клещей) средств и репеллентных (отпугивающих) средств. Применять средства необходимо строго в соответствии с прилагаемой инструкцией.
Основными средствами специфической профилактики КВЭ служат вакцинация в соответствии с календарем прививок по эпидемическим показаниям или экстренная профилактика человеческим иммуноглобулином против КВЭ
Где и как можно сделать прививку от клещевого вирусного энцефалита.
В Российской Федерации зарегистрированы несколько вакцин против клещевого вирусного энцефалита. Прививку от клещевого энцефалита можно сделать в прививочных пунктах медицинских организаций, поликлиник, медсанчастей, здравпунктов учебных заведений после консультации врача.
Полный курс состоит из 2-х или 3-х прививок в зависимости от применяемой вакцины. Предпочтительнее начинать вакцинацию осенью (в октябре—ноябре), чтобы вторую прививку сделать весной (в марте—апреле). Для долгого сохранения защитной концентрации иммуноглобулина нужно введение нескольких доз вакцины. Защита от клещевого энцефалита появляется не ранее чем через две недели, после введения второй дозы вакцины. Поэтому прививаться желательно до наступления клещевого сезона, так что бы вторая прививка была сделана не менее чем за две недели до риска укуса клещом. Через год прививку однократно повторяют. В последующем проводятся ревакцинации с периодичностью 1 раз в 3 года.
Есть ускоренная схема вакцинации, когда первая прививка делается весной, а вторая – через месяц после первой, и экстренная схема, где интервал между двумя прививками сокращается до 2 недель. Вакцинация осуществляется в медицинских учреждениях по месту медицинского обслуживания на бесплатной и платной основе.